Telefonzentrale
0711 6489-0
Marienhospital Stuttgart
Böheimstraße 37, 70199 Stuttgart
Notfalleinweisung
0711 6489-4444
Zentrale Notfallnummer für Haus-
ärzte, Fachärzte, Rettungsdienste
Notrufnummer Shuntzentrum
0711 6489-7777
Bei akuten Notfällen erreichen Sie das Shuntteam rund um die Uhr (24 Stunden).
Notrufnummer Rettungsdienst
112
Bitte rufen Sie in einer Notfallsituation diese Nummer an. Der Anruf ist von jedem Telefon aus kostenlos.
Klinik für Notfallmedizin
Hier erhalten eingelieferte Schwerverletzte und akut Erkrankte eine Erstdiagnose, damit die Behandlung schnellstmöglich eingeleitet werden kann. Für die Erstdiagnose steht u.a. ein Schockraum zur Verfügung sowie eine „Chest Pain Unit“ zur Überwachung von Patienten mit unklaren Brustschmerzen.
- Leitungsteam:




Zentrale Anlaufstelle, wenn Arztpraxen geschlossen haben. Bitte kommen Sie ohne telefonische Anmeldung!
Allgemein/Innere und Chirurgie/Orthopädie
Montag bis Freitag 19.00–24.00 Uhr
Samstag, Sonntag, Feiertag 7.00–24.00 Uhr
Adresse
Marienhospital Stuttgart
Böheimstraße 37
70199 Stuttgart
Parken am Marienhospital
Gebührenpflichtig
Kostenlos
So erreichen Sie uns
Anfahrt als Flyer
Anfahrt für Rettungsdienste
Diagnostische Verfahren
Einen Schwerpunkt in der gastroenterologischen Diagnostik stellen Ultraschalluntersuchungen dar. Hier spielt vor allem der Bauchraum eine wichtige Rolle. Zur Diagnosesicherung können wir bei solchen Untersuchungen außerdem Gewebeproben bestimmter Organe entnehmen (Feinnadelpunktion). Manchmal setzen wir auch Kontrastmittel zum genaueren Beurteilen von Organerkrankungen ein. Spezielle sonografische Verfahren wie Doppler- und Duplexsonografie wenden wir des Weiteren zum Begutachten von Blutgefäßen an.
Einen zweiten Schwerpunkt bilden endoskopische Untersuchungen. Je nach Organ setzen wir dabei unterschiedliche Techniken ein. Bei Speiseröhre, Magen und Zwölffingerdarm wird beispielsweise das Endoskop über die Mundhöhle eingeführt (Gastroskopie), bei einer Darmspiegelung über den After (Koloskopie). Bei der Untersuchung von Gallen- und Bauchspeicheldrüsengängen wiederum wenden wir ein spezielles Röntgenverfahren an (ERCP).
Der dritte Schwerpunkt ist die sogenannte Funktionsdiagnostik. Mit ihrer Hilfe lassen sich Verdauungs- und Stoffwechselvorgänge genauer untersuchen. Etwa indem der Säuregehalt in der Speiseröhre gemessen oder der Abbau von Milchzucker mittels speziellen Atemtests überprüft wird.
Unsere Leistungen im Detail
Gewebestrukturen genau untersuchen und Krankheiten identifizieren
Sonografie
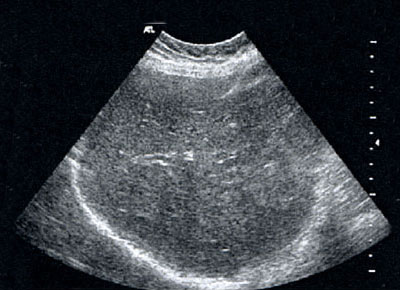
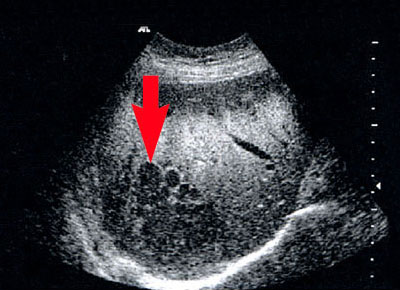
In der Gastroenterologie hat die Ultraschalluntersuchung des Bauchraums (Abdomen-Sonografie) große Bedeutung. Mit ihr lassen sich Organe wie Leber, Gallenwege, Gallenblase, Darm, Bauchspeicheldrüse, Nieren, Milz, Bauchschlagader, Blase, Prostata und Gebärmutter sowie andere Gewebestrukturen sehr genau untersuchen. Dadurch können wir zum Beispiel Erkrankungen wie Gallensteine, Zysten oder Tumoren entdecken und das Krankheitsstadium erfassen. Unser Schwerpunkt wurde von der Deutschen Gesellschaft für Ultraschall in der Medizin (DEGUM) als qualifizierte Weiterbildungsstätte zertifiziert.
Doppler- und Duplexsonografie
Mithilfe der Doppler- und Duplexsonografie untersuchen wir die Blutgefäße. So können wir feststellen, ob bestimmte Organe noch ausreichend durchblutet werden: etwa die Leber bei einem Zirrhose-Patienten oder der Darm. Außerdem lassen sich Thrombosen der Bein- und Armvenen feststellen.
Kontrastmittelsonografie
Kontrastmittel bei Ultraschalluntersuchungen helfen, krankhafte Veränderungen der Niere, der Leber, der Bauchspeicheldrüse und der Blutgefäße im Ultraschall weiter zu unterscheiden.
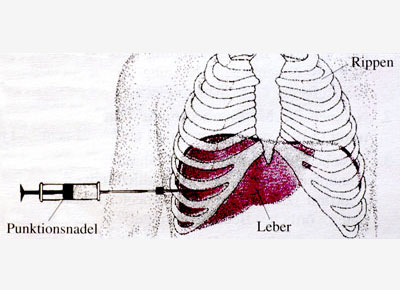
Einfach und schnell die Diagnose sichern
Bei einer Sonografie können wir Gewebeproben bestimmter Organe entnehmen. Zum einen lassen sich so diffuse Gewebeveränderungen beispielsweise der Leber (Leberblindpunktion) untersuchen. Zum anderen ist es möglich, gezielt einzelne Herde in bestimmten Organen zu punktieren (gezielte Feinnadelpunktion). So erhalten wir auf einfachem und schnellem Weg Gewebe zur Diagnosesicherung. Dies hat oft für die Therapie entscheidende Konsequenzen.
Darüber hinaus können wir gezielt Ableitungen (Drainagen) unter Ultraschallkontrolle anlegen. Zum Beispiel, um Eiter aus dem Bauchraum eines Patienten zu entfernen. Auf diese Weise ist manchmal eine aufwendige Operation mit Vollnarkose nicht notwendig.
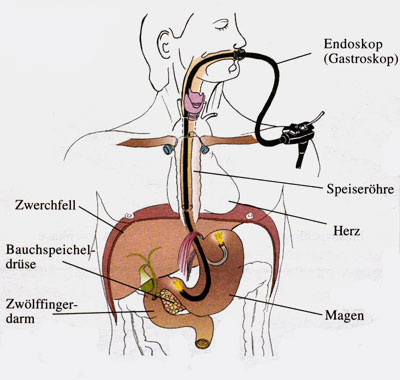
Den gesamten oberen Magen-Darm-Trakt untersuchen
Zur Spiegelung von Speiseröhre, Magen und Zwölffingerdarm verwenden wir ein biegsames optisches Instrument (Gastroskop). Es wird über die Mundhöhle in die Speiseröhre vorgeschoben und erlaubt, den gesamten oberen Magen-Darm-Trakt zu untersuchen. Hierbei können wir Tumoren erkennen und Gewebeproben gewinnen. Blutungen lassen sich stoppen, Polypen und frühe Magenkarzinome abtragen.
Bei Entzündungen oder Tumoren entstehen in der Speiseröhre eventuell Engstellungen. Diese können wir aufweiten (Dilatation oder Bougierung) oder mit sogenannten Metallstents versorgen.
Erkranktes Gewebe noch besser erkennen
Wie bei der Magenspiegelung schieben wir ein biegsames, optisches Instrument in den Magen bis zum Zwölffingerdarm vor. Das Gerät ist zusätzlich mit einem Ultraschallkopf ausgestattet. Mit dessen Hilfe können die Speiseröhren- und Magenwände dargestellt werden. Dasselbe gilt für umliegende Strukturen wie Bauchspeicheldrüse, Gallengänge und Lymphknoten.
Kleine Tumoren oder Lymphknoten lassen sich so besser erkennen und eventuell mit einer Feinnadel punktieren. Das ist vor allem für die Operations- und Therapieplanung wichtig.
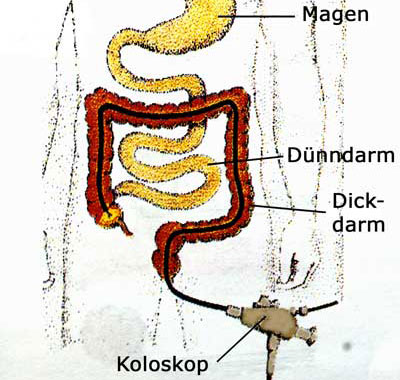
Den unteren Darmtrakt untersuchen
Zur Spiegelung des Dickdarms und des unteren Dünndarms setzen wir ein biegsames optisches Instrument (Koloskop) ein. Es wird über den After eingeführt und erlaubt anschließend, den gesamten Dickdarm und unteren Dünndarmabschnitt sorgfältig zu untersuchen.
Zeigen sich Schleimhautveränderungen wie Geschwüre oder Tumoren, können wir Gewebeproben aus diesen Bereichen entnehmen. Polypen werden üblicherweise mit einer elektrischen Schlinge sofort entfernt (Polypektomie).
Den Dünndarm genau untersuchen
Bei dieser Untersuchungsmethode kommt das sogenannte Single-Ballon-Enteroskop zum Einsatz. Es ermöglicht, im Idealfali ohne Operation den gesamten Dünndarm endoskopisch zu begutachten. Hierbei können wir auch im Dünndarm endoskopische Eingriffe wie Probeentnahmen, Blutstillung und Abtragung von Polypen vornehmen.

Den gesamten Dünndarm einsehen
Mithilfe dieser Methode lässt sich der gesamte Dünndarm einsehen. Sie müssen dafür eine etwa zwei Zentimeter lange Kapsel schlucken. Diese wandert über mehrere Stunden durch den Magen und Dünndarm bis in den Dickdarm. Dabei werden bis zu 60.000 Bilder vom Darminneren aufgenommen und anschließend medizinisch ausgewertet. Am Folgetag scheiden Sie in der Regel die Kapsel auf natürlichem Weg wieder aus.
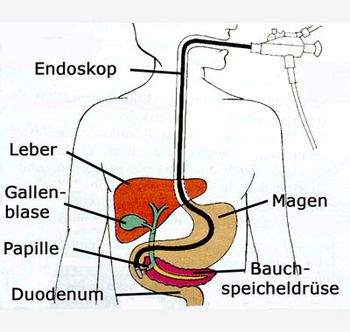
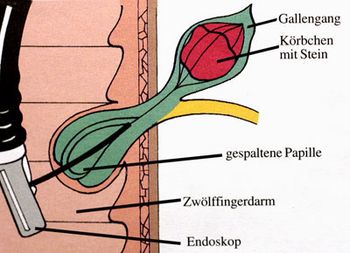
Gallen- und Bauchspeicheldrüsengänge untersuchen
Bei der ERCP (= Endoskopisch Retrograde Cholangio-Pankreatografie) handelt es sich um eine Röntgenuntersuchung der Gallengänge und des Bauchspeicheldrüsengangs. Dazu schieben wir ein biegsames optisches Instrument (Duodenoskop) in den Zwölffingerdarm vor. Dort mündet der Einführungsgang für die Gallenwege und den Bauchspeicheldrüsengang auf einer kleinen warzenförmigen Erhebung (Papilla vateri). Mithilfe eines eingespritzten Kontrastmittels lassen sich Gallen- und Pankreasgänge darstellen.
Gallensteinentfernung und Stentimplantation
Gegebenenfalls führen wir einen kleinen Schnitt mit dem elektrischen Messer an der Papille aus. Anschließend lassen sich Gallensteine herausholen, die sich in einem Gallengang gesammelt haben.
Bei Tumoren oder entzündlichen Engstellen können wir aufdehnen. Entweder mit einem Ballon (Dilatation) oder mit einer Dehnsonde (Bougierung). Danach legen wir einen Metall- oder Plastikstent ein.
Den Säuregehalt in Speiseröhre und Magen messen
Die Langzeit-Säuremessung (Langzeit-ph-Metrie) des Ösophagus erfasst den Rückfluss von säurehaltigem Mageninhalt in die Speiseröhre. Sie liefert somit den direkten und quantitativen Nachweis einer gastroösophagealen Refluxkrankheit. Bei der Langzeit-ph-Metrie des Magens hingegen wird die Säureproduktion im Magen direkt und quantitativ bestimmt.
In beiden Fällen müssen wir dazu eine dünne Messsonde mit einem Außendurchmesser von etwa eineinhalb Millimetern über ein Nasenloch in die Speiseröhre bzw. in den Magen vorschieben. Sitzt die Sonde korrekt, wird sie mit einem Klebestreifen an Nase und Wange fixiert und für 24 Stunden dort belassen.
Beim Dokumentieren sind wir auf Ihre Mithilfe angewiesen
Das Messgerät ist an einen kleinen Computer angeschlossen, den Sie mit sich tragen. Ferner müssen Sie für diesen Zeitraum verschiedene Angaben machen und sie zusammen mit der Uhrzeit in ein Dokumentationsprotokoll eintragen. Zum Beispiel, wann Sie etwas gegessen und getrunken haben, ob Sie schmerzfrei waren, wann Sie sich hingelegt oder geschlafen haben, wann Sie wieder aufgestanden sind, ob und welche Medikamente Sie eingenommen haben. Die Untersuchung kann stationär und ambulant vorgenommen werden. Nach Abschluss der Untersuchung wird die Sonde wieder aus der Nase entfernt; die gespeicherten Daten auf dem Computer werden von uns gelesen und ausgewertet.
Was vor der Untersuchung zu beachten ist
Mindestens 48 Stunden vor einer Langzeit-Säuremessung sollten Sie alle Medikamente weglassen, welche die Magensäure beeinflussen. Sogenannte Protonenpumpeninhibitoren nehmen Sie bitte mindestens 72 Stunden vor Beginn der Untersuchung nicht mehr ein. Dasselbe gilt für Medikamente, welche die Darmbewegung beeinflussen wie Prokinetika, Calciumantagonisten, Neuroleptika, Antidepressiva oder Betablocker. Nur wenn der Erfolg einer säureunterdrückenden Therapie überprüft werden soll, können Sie die Arzneimittel wie bislang einnehmen.
Wann wird die Langzeit-Säuremessung vorgenommen?
Bei folgenden Indikationen führen wir eine Langzeit-ph-Metrie durch:
- vor allem bei Refluxkrankheit ohne Entzündung der Speiseröhre
- zur Therapiekontrolle bei Refluxösophagitis, die auf bisherige Behandlung nicht anspricht
- bei Entzündung der Speiseröhre vor geplanter Anti-Reflux-Operation
- bei Beschwerden nach Anti-Reflux-Operation
- zur Klärung nicht-kardialer Schmerzen im Brustraum
- vor allem bei Erkrankungen der Lunge und Bronchien, die mit einem Reflux einhergehen
- bei wieder auftretender Kehlkopfentzündung und Heiserkeit
- vor allem, wenn der Magen zu wenig oder zu viel Säure herstellt (Hypo- oder Hyperazidität)
- bei Geschwüren im Magen oder Zwölffingerdarm, die auf eine Behandlung nicht ansprechen
Den Druck in der Speiseröhre messen
Mithilfe der Ösophagus-Manometrie messen wir den Druck in der Speiseröhre. Dadurch lassen sich Funktionsstörungen des unteren Schließmuskels der Speiseröhre und Störungen des Bewegungsablaufs der Speiseröhre selbst erkennen. Außerdem setzen wir die Untersuchung ein, um den Verlauf einer bestehenden Speiseröhrenerkrankung und deren Behandlungserfolg zu kontrollieren.
Für die Druckmessung müssen Sie nüchtern sein. Über die Nase führen wir Ihnen einen zwei bis drei Millimeter dicken Plastikkatheter bis in den Magen ein. Anschließend wird der dünne Schlauch vorsichtig zentimeterweise zurückgezogen. Sie erhalten dabei immer wieder einen Schluck Wasser zum Trinken. Auf diese Weise lässt sich die Bewegung der Speiseröhre und der Schluckakt messen. Die Untersuchung dauert etwa 30 Minuten.
Wann wird die Ösophagus-Manometrie vorgenommen?
- zur Klärung unklarer Schluckstörungen (Dysphagie)
- bei primären Störungen im Bewegungsablauf der Speiseröhre (Achalasie, diffuser Ösophagusspasmus, Nussknacker-Ösophagus)
- bei sekundären Störungen im Bewegungsablauf der Speiseröhre (sekundäre Ösophagus-Motilitätsstörungen, zum Beispiel bei systemischen Erkrankungen wie der Sklerodermie)
- bei Refluxösophagitis vor geplanter Anti-Reflux-Operation und als Verlaufskontrolle nach dem operativen Eingriff
- zur Klärung nicht-kardialer Schmerzen im Brustraum
Die Aufnahmefähigkeit von Laktose durch den Dünndarm überprüfen
Bei Gesunden spaltet das Enzym Laktase den Milchzucker (Laktose) im Dünndarm in die Einfachzucker Glukose (Traubenzucker) und Galaktose. Diese werden bei der Dünndarmpassage vollständig resorbiert.
Wie die Laktase-Unverträglichkeit entsteht und sich nachweisen lässt
Durch verschiedene Erkrankungen kommt es zur Schädigung des Bürstensaumepithels im Dünndarm. Dort sitzt das Enzym Laktase. Der Milchzucker wird nicht mehr gespalten, sondern weiter in den Dickdarm transportiert. Hier bauen ihn Darmbakterien ab. Als Nebenprodukt entsteht dabei molekularer Wasserstoff (H2). Dieser diffundiert durch die Darmwand ins Blut. Mit dem Blutstrom gelangt er bis in die Lungen, wo er abgeatmet wird.
Sie vermuten, Laktose nur noch schlecht aufnehmen zu können? Im Atemtest müsste dann nach der Gabe von Milchzucker die H2-Konzentration in Ihrer Ausatemluft messbar ansteigen.
Anmerkung: H2-Atemtests sollten nicht innerhalb von vier Wochen nach einer Antibiotikatherapie durchgeführt werden. Oder nach Untersuchungen, die mit einer Darmspülung einhergehen (zum Beispiel Dickdarmspiegelung).
Wie läuft die Untersuchung ab?
Am Tag vor der Untersuchung bitten wir Sie, folgende Vorgaben einzuhalten:
- keine kohlenhydratreichen Speisen mehr zu sich nehmen
- sich möglichst ballaststofffrei ernähren
- ab dem späten Nachmittag nichts mehr essen und nicht mehr rauchen
- ab 22.00 Uhr nichts mehr trinken
Am Untersuchungstag selber ermitteln wir zuerst den Ausgangswert in Ihrer Ausatemluft. Danach erhalten Sie eine Testzuckerlösung zum Trinken. Beim Laktosetest sind es 200 ml einer Laktoselösung. Anschließend wird alle 15 Minuten eine Ausatemprobe entnommen, um die H2-Konzentration zu bestimmen. Die Gesamtdauer der Untersuchung beträgt etwa drei Stunden. Mit anderen Testzuckern wie Glukose, Fruktose und Laktulose laufen die entsprechenden Atemtests in gleicher Weise ab.
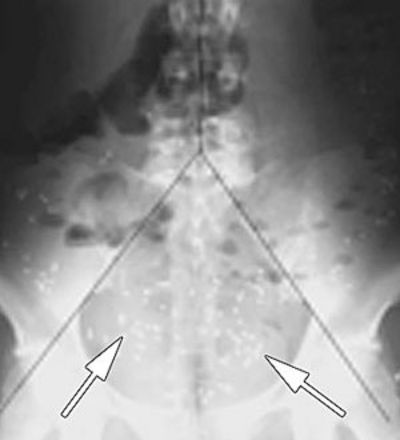
Die Transportfunktion des Dickdarms ermitteln
Bei der Kolontransitzeit-Bestimmung (KTZ) wird die Dickdarmpassagezeit gemessen. Hierfür nehmen Sie eine Woche lang täglich zwei röntgendichte Gelatinekapseln ein. Die Kapseln wandern über mehrere Tage durch den Magen und Dünndarm bis in den Dickdarm. Im Lauf dieser Zeit lösen sie sich allmählich auf. Dabei werden mehrere kleinere Markerkapseln freigesetzt.
Am Ende der Einnahmewoche erstellen wir ein Röntgenbild des Bauchraums (Abdomen). Mithilfe dieses Bildes lässt sich feststellen, ob Sie die Markerkapseln bereits ausgeschieden haben oder ob sie sich an einer bestimmten Stelle des Darms ansammeln. Eine Ansammlung der Kapseln weist auf eine Erkrankung des Darms hin. Die Methode erlaubt, verschiedene Formen von Darmausscheidungsstörungen wie chronische Verstopfung zu diagnostizieren.
Unsere Einrichtungen
- Fachkliniken
- Allgemein-, Viszeral- und Thoraxchirurgie
- Anästhesiologie, operative Intensivmedizin und Schmerzmedizin
- Gefäßchirurgie, vaskuläre und endovaskuläre Chirurgie
- Gynäkologie und Geburtshilfe
- Hand-, Mikro- und rekonstruktive Brustchirurgie
- HNO-Heilkunde
- Innere Medizin 1
- Innere Medizin 2
- Innere Medizin 3
- Mund-, Kiefer- und Gesichtschirurgie
- Neurologie
- Notfallmedizin
- Nuklearmedizin
- Orthopädie, Unfallchirurgie und Sporttraumatologie
- Palliativmedizin
- Plastische Gesichtschirurgie
- Psychosomatische Medizin und Psychotherapie
- Diagnostische und interventionelle Radiologie und Neuroradiologie
- Strahlentherapie und Palliativmedizin
- Interdisziplinäre Zentren
- AltersTraumaZentrum
- Brustzentrum
- Darmzentrum
- Endoprothetikzentrum
- Gefäßzentrum
- Gynäkologisches Krebszentrum
- Hämatologisches Zentrum
- Kopf-Hals-Tumorzentrum
- Lungenzentrum
- Myomzentrum
- Neuromuskuläres Zentrum
- Onkologisches Zentrum
- Osteologisches Schwerpunktzentrum
- Pankreaszentrum
- Plastisches Zentrum
- Schwerbrandverletztenzentrum
- Shuntzentrum
- Stroke-Unit
- Traumazentrum
- Wirbelsäulenzentrum