Gastrointestinale Erkrankungen
In unserer Klinik behandeln wir Patienten mit Erkrankungen oder funktionellen Störungen im oberen Bauchraum. Betroffene Organe können neben Magen und Darm auch Speiseröhre, Bauchspeicheldrüse, Gallenblase, Leber und Nieren sein.
Sie leiden beispielsweise unter häufigem Sodbrennen und müssen manchmal nach dem Essen „wiederkäuen“? Dann schließt vielleicht Ihre Speiseröhre nicht mehr richtig, in der Fachsprache Refluxkrankheit genannt. Oder Sie haben plötzlich starke Schmerzen im rechten Unterbauch. Ihr Blinddarm hat sich entzündet, und Sie müssen rasch operiert werden. Auf solche Eingriffe ist unsere Klinik spezialisiert.
Soweit möglich setzen wir dabei schonende minimal-invasive Operationsverfahren ein. Das gilt beispielsweise für die meisten Leisten- oder Bauchwandbrüche. Und auch bei Gallenblasenoperationen wenden wir gewöhnlich die „Schlüssellochchirurgie“ an.
Unsere Leistungen im Detail
Schwachstellen in der Speiseröhre
Divertikel sind typischerweise säckchenförmige Ausstülpungen der Schleimhaut. Sie entstehen durch Schwachstellen in der Wandmuskulatur der Speiseröhre. Gewöhnlich bilden sie sich im Halsbereich, und zwar am Übergang vom Schlund zur Speiseröhrenmuskulatur. Sie heißen dann „Zenker'sches Pulsionsdivertikel“. Die Ausstülpungen können angeboren sein oder sich erst im späteren Alter ausbilden.
Wie sich die Erkrankung bemerkbar machen kann
Wer von einer Divertikelerkrankung betroffen ist, klagt häufig über ein Druckgefühl im Hals oder in der Brust nach dem Essen. Oft fließt der Nahrungsbrei aus der Speiseröhre in den Mund zurück, was als „regurgitieren“ bezeichnet wird. Manchmal verläuft die Krankheit auch symptomlos. Für die Diagnose müssen Sie zunächst ein Kontastmittel zu sich nehmen. Anschließend wird die Speiseröhre geröntgt; mithilfe des technischen Verfahrens lässt sich die erkrankte Zone sichtbar machen.
Im Fall einer Operation
Operativ wird das Divertikel über einen Schnitt an der linken Halsseite abgetragen und entfernt. Beim Zenker'schen Pulsionsdivertikel ist dabei besonders auf die Schilddrüse und den linken Stimmbandnerven zu achten. Die Prognose bei dieser Erkrankung ist im Allgemeinen gut.
Wenn Mageninhalt in die Speiseröhre zurückfließt
Bei der gastro-ösophagealen Refluxkrankheit fließt Mageninhalt in die Speiseröhre zurück (gastro = Magen, ösophageal = die Speiseröhre betreffend, reflux = Rückfluss). Die aggressive Magensäure greift die Schleimhaut der Speiseröhre an, die sich daraufhin entzündet (Refluxösophagitis). Hält die Störung länger an, kommt es unter Umständen zu Zellveränderungen. Sie stellen Vorstufen von Speiseröhrenkrebs dar.
Vor allem nachts, nach Mahlzeiten und bei tief liegendem Oberkörper treten folgende Symptome auf:
- Sodbrennen
- saures Aufstoßen
- brennende Schmerzen hinter dem Brustbein
- Beschwerden beim Schlucken (Refluxösophagitis)
Wie entsteht die Refluxkrankheit?
Ursache für die Refluxkrankheit ist häufig ein Zwerchfellbruch. Und damit verbunden eine Fehlfunktion des unteren Schließmuskels der Speiseröhre (Ösophagussphinkter). Dieser sitzt am Übergang zum Magen und schließt sich normalerweise, wenn Speisen in den Magen gelangt sind.
Welche Behandlungsmöglichkeiten gibt es?
Sie sind von der Erkrankung betroffen? Dann erhalten Sie in der Regel säurebindende oder säureunterdrückende Medikamente sowie Arzneien, die den Schließmuskeltonus erhöhen. Alternativ können Sie sich auch operieren lassen. Das dabei eingesetzte technische Verfahren heißt Fundoplicatio. Mit dieser Methode wird das saure Aufstoßen dauerhaft unterbunden; Medikamente müssen Sie meistens nicht mehr einnehmen.
Die Operationsschritte bei einer Fundoplicatio sind:
- Zunächst wird die Speiseröhre vom Bauchraum her freigelegt.
- Anschließend wird der obere Abschnitt des Magens (Fundus) wie eine Manschette um die Speiseröhre gezogen und vernäht. Ist der Magen nach einer Mahlzeit gefüllt, drückt er nun die Röhre zu. Es fließt keine Nahrung mehr zurück.
- Liegt außerdem ein Zwerchfellbruch vor, wird dieser verschlossen.
Im Marienhospital nehmen wir jährlich etwa 50 derartige Operationen vor. Die Eingriffe erfolgen nahezu ausschließlich laparoskopisch.
Entzündung des Wurmfortsatzes
Blinddarmentzündungen treten vor allem zwischen dem 10. und 30. Lebensjahr auf. Besonders häufig betroffen sind Kinder und Jugendliche. Eigentlich entzündet sich lediglich das wurmförmige Anhangsgebilde am unteren Ende des Blinddarms, das Wurmfortsatz heißt (Appendix vermiformis).
Der Wurmfortsatz ist durchschnittlich etwa 10 cm lang und rund 1 cm dick. Er enthält sehr viele Lymphfollikel, die vor allem im Kindesalter bei der Abwehr von Infektionen helfen. Für den aus dem Dünn- in den Blinddarm übertretenden Speisebrei stellt er eine Sackgasse dar.
Symptome und Ursachen
Gewöhnlich treten bei einer Wurmfortsatzentzündung (Appendizitis) anfangs Schmerzen um den Bauchnabel herum und in der Magengegend auf. Innerhalb weniger Stunden verlagern sich diese jedoch in den rechten Unterbauch. Appetitlosigkeit, Übelkeit und Erbrechen sowie Stuhlverhalt sind weitere Symptome. Außerdem können die Betroffenen bis zu 39 Grad Celsius Fieber bekommen.
Dass sich der Wurmfortsatz entzündet, kann verschiedene Ursachen haben. Meistens klärt es sich im Einzelfall bei der Operation.
Mögliche Ursachen sind:
- Der Innenraum des Wurmfortsatzes ist eventuell durch Fremdkörper wie einen Kirschstein oder Traubenkerne verstopft. Dadurch wird Sekret angestaut, und es kommt zu einer Entzündung. Im schlimmsten Fall bricht das Organ durch mit der Folge einer schweren Bauchfellentzündung.
- Bei entzündlichen Darmerkrankungen wie Morbus Crohn oder auch bei bakteriellen Infektionen entzündet sich der Wurmfortsatz mit.
- Der Wurmfortsatz kann abknicken. Seine Entleerung ist dadurch gestört, und er beginnt sich zu entzünden.
Bei einer akuten Entzündung ist eine OP unumgänglich
Bei Ihnen wurde eine akute Blinddarmentzündung festgestellt? Dann muss das Organ operativ entfernt werden (Appendektomie). Hierbei wird zunächst die Arterie des Wurmfortsatzes mittels Elektrokoagulation durchtrennt. Das heißt, das Blutgefäß wird zwischen die Spitzen einer kleinen Zange genommen, die mit elektrischem Strom aufgeheizt wird. Damit lässt sich das zwischen den Zangenbranchen liegende Blutgefäß verschließen. Danach wird der Wurmfortsatz mithilfe eines Klammernaht-Apparats abgesetzt. Bei fortgeschrittener Entzündung können noch Drainagen in den Bauchraum eingelegt werden.
Im Marienhospital nehmen wir mittlerweile nahezu alle Blinddarmoperationen laparoskopisch per Bauchspiegelung vor. Auf einen großen Bauchschnitt (konventionelle Methode) wird somit verzichtet. Vorteil: Die häufige Gefahr einer postoperativen Wundinfektion wie etwa ein Bauchdeckenabszess lässt sich so vermeiden. Vor allem stark übergewichtige Patienten profitieren von dem schonenden Operationsverfahren.
Lücken in der Bauchwand
Das Bauchfell kleidet unsere Bauchhöhle aus. Manchmal kommt es zu einem Bruch in der Bauchwandbruch (Hernie). Dann kann sich das Bauchfell durch die entstandene Lücke stülpen und erscheint an der Bauchdecke als eine Vorwölbung. Diese ist meist schmerzfrei; sie lässt sich häufig zurückdrücken und verschwindet oft im Liegen. Je nach Lage der Bruchstelle können auch Dünn- oder Dickdarm, Magen, in Einzelfällen Blase und Eierstöcke unmittelbar unter die Haut austreten.
An welchen Stellen treten Brüchen besonders häufig auf?
Die menschliche Bauchwand besteht aus mehreren Schichten von Faszien (bindegewebigen Hüllen um Muskeln) und hat vorgeformte Lücken. So durchbricht beispielsweise der Leistenkanal die Bauchwand schräg. Dort verläuft bei Frauen das runde Mutterband, bei Männern der Samenstrang. An dieser Durchtrittsstelle entstehen besonders häufig Brüche.
Auch große Narben sind anfällig für Brüche
Nach Voroperationen können bei Heilungsproblemen ebenfalls Brüche entstehen. Diese Narbenbrüche treten gehäuft nach chirurgischen Eingriffen auf, bei denen große Bauchschnitte im Bereich der Mittellinie erforderlich waren. Rund 10 Prozent der Patienten sind davon betroffen. Durch Druck auf die Bauchwand bilden sich in der Folge Lücken in der Narbe aus (Bruchpforten). Etwa infolge zu früher Belastung, bei chronischem Husten oder bei anderen Erkrankungen.
Operation ist das Mittel der Wahl
Ein Bauchwundbruch heilt von allein niemals aus; in der Regel wird er im Lauf des Lebens an Größe zunehmen. Zudem besteht das Risiko, dass Organe eingeklemmt werden und dadurch eine lebensbedrohliche Situation entsteht. Daher sollten Sie sich bei einem solchen Bruch stets operieren lassen. Je kleiner der Befund zum Operationszeitpunkt ist, desto einfacher und sicherer ist die Operation. Statistisch gesehen sind Bauchwandbrüche häufig. Rund 50.000 dieser Operationen werden in Deutschland jährlich vorgenommen.
OP-Verfahren bei kleinen Brüchen
Bei einem kleinen Bruch mit einer Lücke unter zwei Zentimeter Durchmesser kann in der Regel ein einfaches Verfahren gewählt werden. Hier werden die festen Bauchwandanteile (Faszien) gerafft und vernäht. Es sollte sich allerdings nicht um einen Wiederholungsbruch handeln oder eine andere schwere Erkrankung bestehen.
OP-Verfahren bei größeren Brüchen
Bei größeren Brüchen, Wiederholungsbrüchen oder bei Grunderkrankungen wie chronischem Husten muss die Bauchdecke durch ein Kunststoffnetz verstärkt werden. Dabei setzen wir sehr leichte, teilweise selbstauflösende Netze ein, die nicht als Fremdkörper wahrgenommen werden. Eine Abwehrreaktion des Körpers ist somit praktisch ausgeschlossen. Trotz ihrer geringen Dicke sind die Netze jedoch außerordentlich reißfest.
Die Verstärkung mit einem Netz kann auf verschiedene Arten erfolgen:
- per „Schlüssellochchirurgie“ bzw. laparoskopisch:
Ist der Bruch nicht allzu groß, bringen wir das Netz von innen an der Bauchdecke an (IPOM = intraperitoneal onlay mesh). Oder wir legen es wie bei der Leistenbruchchirurgie zwischen Bauchfell und Muskulatur ein (TAPP = transabdominal präperitoneal patch). - per offenem Verfahren (konventionelle Methode):
Manchmal ist eine schlüssellochchirurgische Versorgung nicht möglich oder sinnvoll. Dann wird das Netz entweder zwischen den Muskelschichten (Sublay) oder von außen auf der Muskulatur (Onlay) platziert. Offene Verfahren haben den Vorteil, dass sich hierbei die Bauchwandlücke wieder rekonstruieren lässt. Dies ist bei laparoskopischen Verfahren nicht immer möglich. Auch können wir eine verbreiterte Narbenbildung kosmetisch korrigieren.
Die Klinik für Allgemein-, Viszeral- und Thoraxchirurgie des Marienhospitals ist Referenzklinik für komplizierte Narben- und Wiederholungsbrüche. Regelmäßig bilden sich hier Chirurgen methodisch im Rahmen von Fortbildungen oder Hospitationen fort.
Mehr Männer als Frauen betroffen
Bei Männern treten Leistenbrüche anatomisch bedingt 13-mal häufiger auf als bei Frauen. Denn in der Embryonalentwicklung liegt der männliche Hoden zunächst in der Bauchhöhle. Später wandert er durch die vordere Bauchwand in den Hodensack. Dabei zieht er den Samenstrang (Gefäße, Samenleiter, Nerven und einen Muskel) hinter sich her. Der Samenstrang durchzieht schräg die Bauchdecke. Bauchmuskeln und Faszien bilden zusammen den Leistenkanal.
Verschiedene Arten von Leistenbrüchen
Im Lauf des Lebens kann sich der Leistenkanal erweitern und so zu einer Schwachstelle in der Bauchwanddecke werden. Folgende Leistenbrucharten lassen sich unterscheiden:
- Indirekter Leistenbruch: Hier stülpt sich das Bauchfell mit seinem Inhalt, zum Beispiel dem Darm, in den vorgeformten und erweiterten Leistenkanal aus. Samenstrang und Bruch liegen unmittelbar aneinander.
- Direkter Leistenbruch: Hier durchdringt der Bruch die Bauchwand direkt am Ausgang des Leistenkanals, ohne einen Umweg über den Leistenkanal zu machen
- Schenkelbruch: Dieser Bruch benutzt den sogenannten Schenkelkanal, also die Stelle, an der Arterien und Venen aus dem Becken in den Oberschenkel eintreten.
Leistenbrüche sollten operiert werden
Bei jedem Leistenbruch besteht prinzipiell die Gefahr, dass der Darm eingeklemmt wird. Dann droht entweder ein Darmverschluss oder die eingeklemmten Darmteile werden zu wenig durchblutet und sterben ab. Bereitet Ihnen der Leistenbruch wenig Beschwerden und kein Organ ist eingeklemmt, so können wir zu einem Termin Ihrer Wahl geplant operieren. Verursacht der Leistenbruch jedoch starke Beschwerden, sollten Sie sich zeitnah innerhalb einiger Tage operieren lassen. Ein Notfall besteht, wenn sich ein Leistenbruch mit Einklemmung nicht zurückdrücken lässt. In einem solchen Fall ist eine OP innerhalb weniger Stunden erforderlich.
Pro Jahr werden in Deutschland circa 230.000 Leistenbruchoperationen vorgenommen. Leistenbrüche können entweder laparaskopisch durch die Bauchhöhle oder offen mit einem Schnitt in der Leiste operiert werden.
Patienteninfo „Leistenbruchoperation“ herunterladen
Laparaskopisches OP-Verfahren (per „Schlüssellochchirurgie“ )
Mittels Bauchspiegelung legen wir ein etwa 10 x 15 cm großes Kunststoffnetz zwischen Bauchfell und Bauchwand ein und verschließen so den Leistenbruch (TAPP-Technik). Das Netz überdeckt alle Schwachstellen der Leistenregion. Doppelseitige Leistenbrüche können so problemlos in einer Operation versorgt werden; die übrigen Bauchorgane lassen sich gleichzeitig inspizieren.
Vorteil: Sie können ihren Körper relativ früh wieder belasten. Schreibtischtätigkeiten sind bereits am zweiten Tag nach der Operation möglich, sportliche Aktivitäten nach zehn Tagen.
Offenes OP-Verfahren (konventionelle Methode)
Das offene Verfahren wird vor allem angewendet, wenn
- bei sehr jungen Patienten kein Kunstoffnetz implantiert werden soll
- aufgrund von Vorerkrankungen eine Vollnarkose nicht möglich ist
- es ausgedehnte Voroperationen gibt
Vorteil: Sie benötigen keine Vollnarkose. Der Eingriff kann in rückenmarksnaher (spinaler) oder lokaler Betäubung vorgenommen werden. Dafür müssen Sie sich länger schonen (etwa vier bis sechs Wochen). Außerdem lassen sich beidseitige Brüche nicht gleichzeitig operieren.
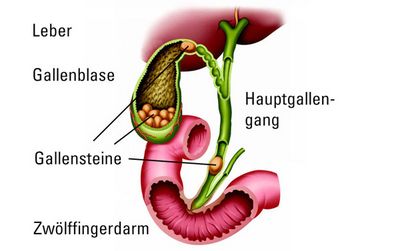
Die Galle – ein für den Fettabbau wichtiges Organ
Die etwa 8 bis 11 cm große Gallenblase liegt an der Eingeweidefläche, also der „Unterseite“ der Leber und ist mit deren bindegewebigen Kapsel verwachsen. Sie speichert die Gallenflüssigkeit, die über den Lebergallengang in die Gallenblase gelangt und dort durch Wasserentzug eingedickt wird. Die Gallenflüssigkeit hilft, fettreiche Nahrung zu verdauen. Durch Kontraktion der Muskelschicht der Blase wird die Flüssigkeit über den Gallenblasengang (Ductus cysticus) und den Hauptgallengang (Ductus choledochus) in den Zwölffingerdarm abgegeben.
Gallenkolik
Immer mehr Menschen leiden an Übergewicht, Diabetes oder erhöhten Blutfettwerten. Dadurch bedingt können sich aus den in der Galle gelösten Salzen Steine bilden. Diese sind oft so klein wie Brillantsplitter. Ab und an erreichen sie aber auch Murmelgröße. Wandern die Gallensteine zum Blasenausgang oder sogar bis in den Hauptgallengang, kann es zu einer Gallenkolik kommen. Weitere Komplikationen sind eine Gelbsucht oder eine Entzündung der Bauchspeicheldrüse. Meistens erhalten Sie den ärztlichen Rat, sich das Organ entfernen zu lassen (Cholecystektomie).
Gallensteine
Bei Verdacht auf Hauptgallengangsteine wird vor der Operation eine Magnetresonanztomografie (MRT) durchgeführt. Liegen Steine vor, lassen sie sich durch eine ERCP (spezielle Röntgenuntersuchung) beseitigen. Anschließend können wir die Gallenblase schonend laparoskopisch entfernen („therapeutisches Splitting“).
Je nach ihrer Zusammensetzung sind Gallensteine unterschiedlich gefärbt. So gibt es hellgelbe, kugelig-ovale Steine aus Cholesterin und kleine schwarze Steine aus Bilirubin, dem wichtigsten Gallenfarbstoff. Am häufigsten kommen allerdings gemischte Steine vor. Gallensteine können in ihrer Größe erheblich variieren.
Schwachstellen in der Darmwandmuskulatur
Die häufigsten Gründe für Operationen am Dickdarm sind die Divertikelkrankheit und bösartige Tumoren, die von der Schleimhaut des Darms ausgehen. Divertikel sind Ausstülpungen von Wandteilen eines Hohlorgans wie der Speiseröhre oder des Darms. Sie entstehen an Schwachstellen in der Wandmuskulatur. Während sich bei echten Divertikeln die gesamte Wand säckchenförmig ausstülpt, kommt es bei falschen oder Pseudo-Divertikeln nur zu Ausstülpungen der Schleimhaut.
Wenn sich die Pseudo-Divertikel entzünden
Prinzipiell können sich Pseudo-Divertikel im gesamten Bereich des Darms bilden (Divertikulose). Zu 80 Prozent entstehen sie jedoch im S-förmigen Abschnitt des Dickdarms, dem Krummdarm. Vor allem ältere Menschen über 70 sind gefährdet. Der Darminhalt verweilt dann relativ lange in den Divertikeln. Darmbakterien können dort eine Entzündung hervorrufen (Divertikulitis). Bei schwerem Verlauf brechen die Ausstülpungen eventuell in die freie Bauchhöhle durch. Die Folge ist eine lokalisierte oder sogar diffuse Bauchfellentzündung (Peritonitis). Für den Patienten wird die Situation dann lebensbedrohlich.
Heilen die Entzündungen ab, entstehen Narben. Sie können zu Verengungen am Darm führen. Häufig verläuft eine Divertikulitis schubweise. Das heißt, längere beschwerdefreie Phasen wechseln mit akuten Krankheitsepisoden ab (chronisch rezidivierender Verlauf).
Wann muss operiert werden?
Eine Operation ist erforderlich, wenn
- die Divertikel stark entzündet sind
- die Divertikel geplatzt sind
- der Darm durch Narbenbildung verengt ist
- bei einem chronisch rezidivierenden Verlauf mit mehr als zwei Schüben
Ist bei der Divertikelerkrankung der Krummdarm betroffen, reicht es meist aus, den 20 bis 40 cm langen Darmabschnitt zu entfernen (Sigmaresektion). Danach wird der Verdauungsweg durch eine bestimmte Technik der Darmnaht wiederhergestellt (Anastomosierung). In der Regel ist kein künstlicher Darmausgang vonnöten. Auch Spätfolgen entstehen durch den Verlust des Krummdarms nicht. Bis die Wunden völlig verheilt sind, müssen Sie sich körperlich mehrere Wochen lang schonen.
Schonendes Operationsverfahren
Im Marienhospital führen wir den operativen Eingriff meist laparoskopisch per Bauchspiegelung durch. Vorteil ist eine bessere Kosmetik. Außerdem entstehen nach der OP weniger Schmerzen, und die Wunden heilen relativ rasch ab. Jährlich behandeln wir etwa 150 Patienten mit dieser Technik.
Wenn sich alle Wandschichten des Darms entzünden
Morbus Crohn gehört zu den chronisch entzündlichen Darmerkrankungen. Alle Wandschichten des Darms können sich entzünden, und zwar von der Speiseröhre bis zum After. Meistens ist jedoch der Übergangsbereich vom Dünn- zum Dickdarm betroffen. Eventuell sind auch das umgebende Gewebe und die Lymphknoten geschwollen und entzündet. Schreitet die Krankheit fort, wird der betroffene Abschnitt durch Narbenbildung immer steifer und verengt sich zusehends (Stenose). Des Weiteren können Geschwüre und sogenannte Fisteln entstehen. Fisteln sind anomale Verbindungsgänge zu benachbarten Organen, zum Beispiel der Blase. Die hauptsächlichen Symptome sind Durchfall, Bauchschmerzen und Gewichtsverlust.
Wie lässt sich die Erkrankung feststellen?
Sie leiden seit geraumer Zeit unter den genannten Symptomen? Und Sie möchten gern abklären lassen, was die Ursache dafür ist? Auf Magen-Darm-Erkrankungen sind Gastroenterologen (Internisten) spezialisiert. Die Diagnose selbst wird interdisziplinär gestellt. Und zwar:
- Mit einer beim Radiologen durchgeführten Röntgenuntersuchung etwa des Dickdarms lässt sich feststellen, wie weit Ihre Erkrankung fortgeschritten ist.
- Der Laborarzt liefert spezifische Analysen, etwa des Bluts. Ist zum Beispiel die Zahl Ihrer weißen Blutkörperchen erhöht, so deutet dies auf eine Entzündung hin.
- Bei einer Darmspiegelung entnimmt der Gastroenterologe Gewebeproben beispielsweise von der Schleimhaut. Der Pathologe untersucht sie und sichert damit die Diagnose.
Wie wird Morbus Crohn behandelt?
Bei unkomplizierter Verlaufsform von Morbus Crohn empfiehlt sich eine konservative Therapie. Sie erhalten dann Medikamente gegen Durchfall (Antidiarrhoika), gegen Entzündung (Kortikosteroide) und eventuell Präparate zum Unterdrücken Ihres Immunsystems (Immunsuppressiva). Außerdem sollten Sie in der Regel Ihre Ernährung umstellen.
Bei Komplikationen auf muss operiert werden. Typische Komplikationen bei Morbus Crohn sind Fisteln, Abszesse und Verengungen (Stenosen) bis hin zum Darmverschluss. Manchmal droht sogar ein Darmdurchbruch (Perforation) mit der Gefahr einer Bauchfellentzündung (Peritonitis).
Wenn nur bestimmte Wandschichten des Darms sich entzünden
Im Gegensatz zu Morbus Crohn entzünden sich bei Colitis ulcerosa nur die Schleimhaut (Mukosa) und die darunter liegende Schicht (Submukosa) des Darms. Die Erkrankung beginnt stets im Mastdarm (Rektum) und breitet sich dann Richtung Dickdarm aus. Die Entzündung ist akut hämorrhagisch. Das heißt, es kommt zu Gefäßblutungen. Darüber hinaus bilden sich sogenannte Kryptenabszesse, also herdförmige Ansammlungen von Entzündungszellen und Mikroorganismen. Hält die Krankheit länger an, entstehen schleimhautzerstörende Geschwüre und Pseudopolypen. Außerdem steigt das Risiko, an Dickdarmkrebs zu erkranken. Wie bei Morbus Crohn sind die hauptsächlichen Symptome Durchfall, Bauchschmerzen und Gewichtsverlust. Hinzu kommt noch Blut im Stuhl.
Wie lässt sich die Erkrankung feststellen?
Sie leiden seit geraumer Zeit unter den genannten Symptomen? Und Sie möchten gern abklären lassen, was die Ursache dafür ist? Auf Magen-Darm-Erkrankungen sind Gastroenterologen (Internisten) spezialisiert. Die Diagnose selbst wird interdisziplinär gestellt. Und zwar:
- Mit einer beim Radiologen durchgeführten Röntgenuntersuchung etwa des Dickdarms lässt sich feststellen, wie weit Ihre Erkrankung fortgeschritten ist.
- Der Laborarzt liefert spezifische Analysen, etwa des Bluts. Ist zum Beispiel die Zahl Ihrer weißen Blutkörperchen erhöht, so deutet dies auf eine Entzündung hin.
- Bei einer Darmspiegelung entnimmt der Gastroenterologe Gewebeproben beispielsweise von der Schleimhaut. Der Pathologe untersucht sie und sichert damit die Diagnose.
Wie wird Colitis ulcerosa behandelt?
Bei unkomplizierter Verlaufsform von Morbus Crohn empfiehlt sich eine konservative Therapie. Sie erhalten dann Medikamente gegen Durchfall (Antidiarrhoika), gegen Entzündung (Kortikosteroide) und eventuell Präparate zum Unterdrücken Ihres Immunsystems (Immunsuppressiva). Außerdem sollten Sie in der Regel Ihre Ernährung umstellen.
Bei Komplikationen auf muss operiert werden. Typische Komplikationen bei Colitis ulcerosa sind Dickdarmkrebs (Kolonkarzinom) und ein toxisches Megakolon. Bei letzterem überdehnt sich der Darm, weil seine Wand geschwächt ist und sich Gas ansammelt. Es droht die Gefahr eines Darmdurchbruchs mit Bauchfellentzündung.
Einen künstlichen Darmausgang möglichst vermeiden
Bei chronisch fortschreitendem Verlauf von Colitis ulcerosa ist es unter Umständen erforderlich, den gesamten Dick- und Mastdarm zu entfernen. Dabei wenden wir gewöhnlich ein Operationsverfahren an, bei dem der Schließmuskel in seiner Funktion erhalten bleibt. Die Methode heißt Proktokolektomie (proktos = Mastdarm, kolon = Dickdarm, Ektomie = Herausschneiden). Hier wird nicht der ganze Mastdarm (Rektum) entfernt, sondern nur seine innerste Schicht. Anschließend fertigen wir aus dem untersten Teil des Dünndarms einen Beutel (ileoanaler Pouch). Dieser fungiert als Stuhlreservoir und wird unmittelbar über dem After eingesetzt.
Wenn sich im äußeren Genitalbereich eitrige Entzündungen bilden
Bartholinischer Abszess
Haben Sie je schon von den sogenannten Bartholindrüsen gehört? Mit ziemlicher Wahrscheinlichkeit nicht. Im Liebesleben der Frau spielen sie jedoch eine nicht zu unterschätzende Rolle. Denn bei sexueller Erregung bilden sie in den inneren Schamlippen ein Sekret, das die weiblichen Genitale befeuchtet.
Es kann jedoch vorkommen, dass der Ausführungsgang der Drüsen verlegt ist. Infolgedessen fließt das Sekret nicht mehr ab, sondern staut sich immer mehr auf. Bakterien sorgen dann eventuell für eine Entzündung des Ausführungsgangs. Die Infektion breitet sich schließlich auf das umliegende Gewebe aus, und es entwickelt sich ein eitriger Abszess.
Labienabszess
Die äußeren Schamlippen sind bei Frau und Mann ab der Pubertät normalerweise mit Haaren bedeckt. Manchmal wird die Haut in diesem Bereich verletzt, etwa durch Rasur, vermehrtes Schwitzen oder Reibung infolge zu enger Unterbekleidung. Über einen Haarbalg können dann Bakterien eindringen und eine Entzündung verursachen. Dehnt sich diese aus und wird eitrig, so kann sich ein Abszess bilden.
Wie werden die Abszesse behandelt?
Bei einem Abszess wird in der Regel ambulant operiert. Durch einen Schnitt kann zunächst der Eiter abfließen. Danach vernähen wir die Wände des Abszesses so, dass seine Höhle offen bleibt und austrocknet. Eventuell verabreichen wir noch ein Antibiotikum gegen die bakterielle Infektion.
Wie aus einer bloßen Brustentzündung ein Abszess entsteht
Beim Stillen kann sich durch Eindringen von Bakterien die Brustdrüse entzünden. Gewöhnlich ist die Brust dann an einer bestimmten Stelle stärker gerötet (selten die ganze Brust) und fühlt sich überwärmt an. Sie kann außerdem anschwellen und zu schmerzen beginnen.
Entwicklung eines Brustabzesses
Bei manchen Frauen kapselt sich der Entzündungsherd ab. Es bildet sich in der Folge ein mit Eiter gefüllter Hohlraum aus, der oft als Knoten spürbar ist. Die betroffene Brust nimmt deutlich an Größe zu. Ein ausgeprägtes Spannungsgefühl tritt auf. Die Schmerzen verstärken sich und können sogar bis in die Achselhöhle ausstrahlen. Die dortigen Lymphknoten reagieren auf Druck zunehmend empfindlich.
Welche Behandlungsmöglichkeiten gibt es?
Bei kleineren und unkomplizierten Abszessen helfen am Anfang kühlende Umschläge oder Quarkwickel. Außerdem sind entzündungshemmende Medikamente und bei einer bakteriellen Infektion Antibiotika ratsam. Des Weiteren ist ein Punktion mit lokaler Betäubung und unter Ultraschallüberwachung möglich.
Größere oder ungünstig gelegene Abszesse hingegen sollten operativ in einem ambulanten Eingriff behandelt werden. Zunächst öffnen wir hierzu die Eiteransammlung mit einem kleinen Schnitt. Nachdem der Eiter abgelaufen ist, reinigen wir die Wunde gründlich. Danach wird die Hautstelle offen gelassen oder mittels kleiner Naht verschlossen. Eventuell ist auch eine Drainage sinnvoll. Der Heilungsprozess kann sich unter Umständen über mehrere Wochen hinziehen. In dieser Zeit raten wir zu regelmäßigen Kontrolluntersuchungen.
Sofern möglich schonend operieren
Manchmal kommte es zu einer bösartigen Erkrankung des Gebärmutterhalses, der Gebärmutterhöhle, der Eileiter oder Eierstöcke. In Abhängigkeit von der Ausdehnung muss eventuell die Gebärmutter entfernt werden, um eine weitere Verbreitung zu verhindern.
Operative Behandlung
In ausgewählten Fällen wenden wir beim Gebärmutterhalskrebs und -körperkrebs die minimal-invasive Technik an. Mit diesem schonenden operativen Verfahren lassen sich neben der Gebärmutter auch der Blinddarm sowie die Lymphknoten entlang des Beckens und der Hauptschlagader entfernen.
Meist harmlose Knoten unterschiedlicher Ursache
Vor allem bei Frauen jüngeren Alters (20. bis 40. Lebensjahr) kann es zu Gewebeveränderungen in der Brust kommen. Etwa zu Wucherungen im Drüsen- und Bindegewebe (Adenome/Fibroadenome) oder in Fettgewebszellen (Lipome). Manchmal sind auch die Milchdrüsenausführungsgänge betroffen. Der sich bildende kleine Tumor liegt dann meist mittig unterhalb der Brustwarze (Milchgangspapillom).
In der Regel wachsen gutartige Brusttumoren nur sehr langsam und entwickeln sich selten zu bösartigem Brustkrebs. Oft fallen die knotenähnlichen Veränderungen zufällig beim Duschen auf. Oder Frauen entdecken sie, wenn sie ihre Brust selbst untersuchen.
Diagnose und Behandlung
Um sicher zu gehen, sollten Sie die Gewebeveränderungen in Ihrer Brust frauenärztlich abklären lassen. Üblicherweise mittels Tastuntersuchung und Befragung sowie gegebenenfalls durch bildgebende Verfahren wie Ultraschall und Mammografie. Meist wird auch eine Gewebeprobe genommen, um einen bösartigen Tumor ausschließen zu können.
Alter der Frau, Entartungstendenz und Wachstumsgeschwindigkeit der gutartigen Tumoren entscheiden häufig über die Art der Behandlung. So reichen beispielsweise bei den gewöhnlich kleinbleibenden Fibroadenomen meist regelmäßige Kontrollen aus. Bei Papillomen hingegen raten wir zu einer frühzeitigen Operation (ambulant). Denn hier ist das Risiko für eine frühe Brustkrebsform leicht erhöht.